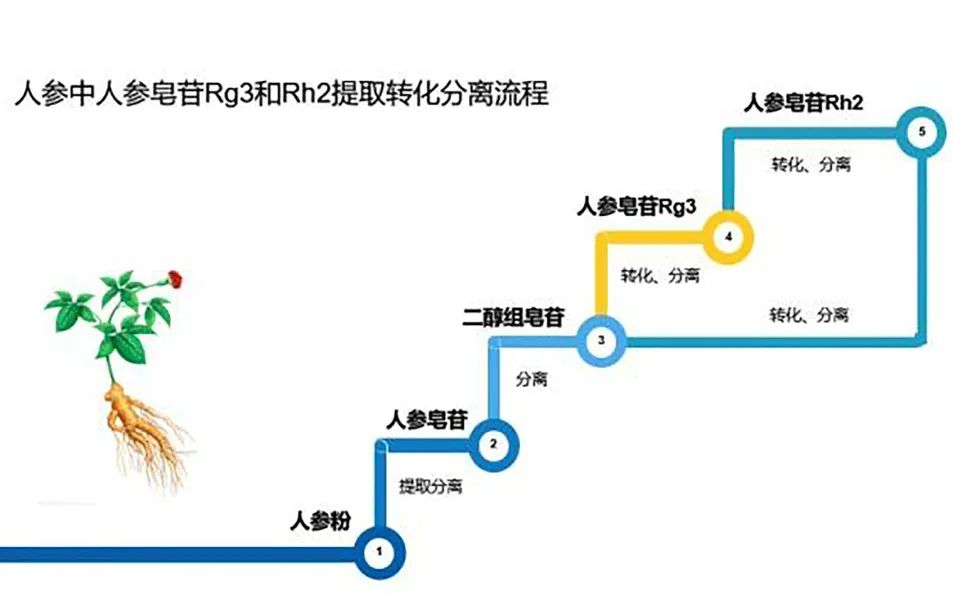
防范和打击骗保行为需要制度协同,社保部门应与公安、民政、卫生、社区等部门建立信息共享机制,密切协作,特别是预防和打击骗保行为,需从细节上把关,盯牢医保金等公共资源,形成社会监督、群防群治的合力。

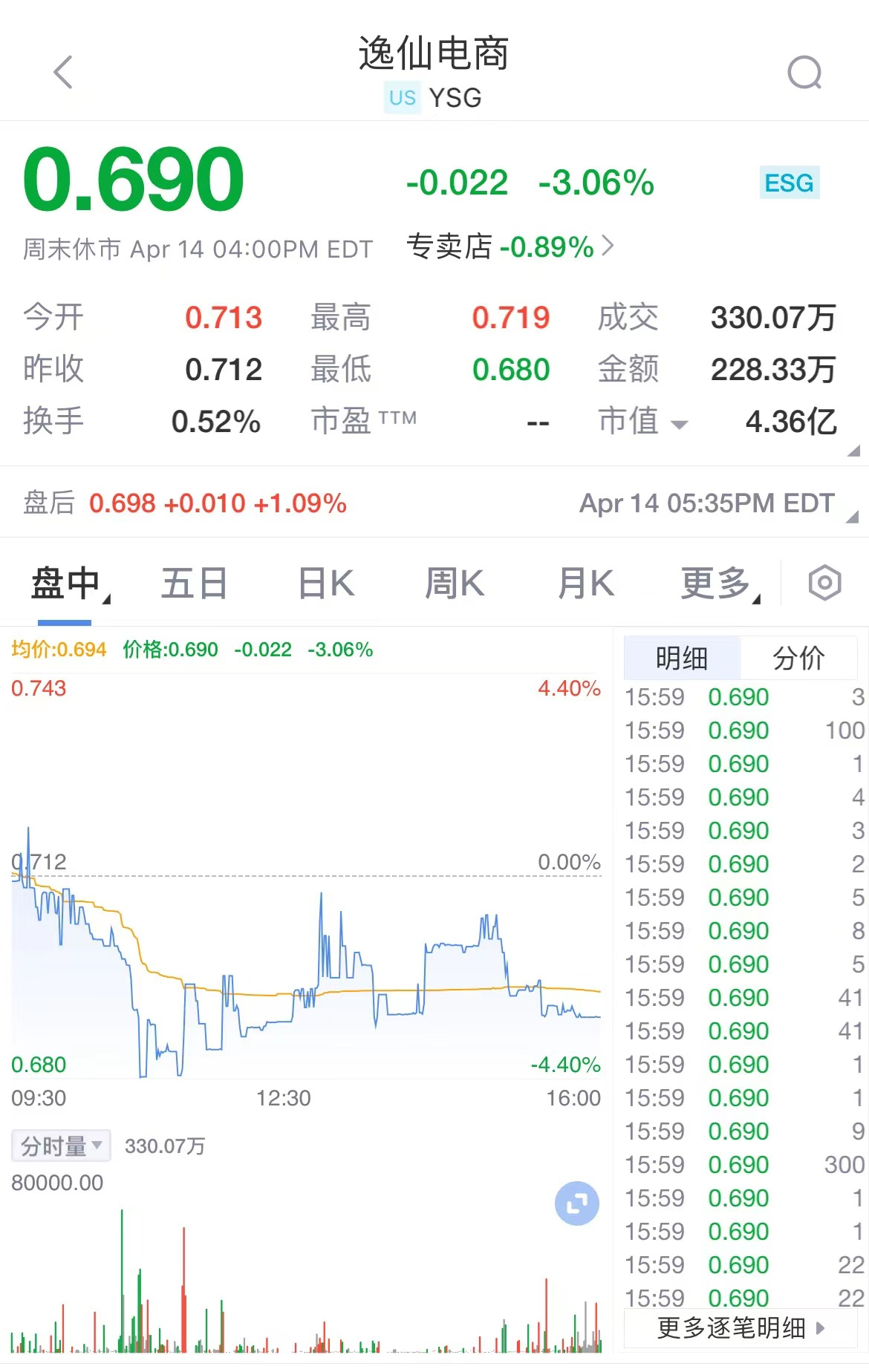
社会医疗保险是我国的一项重要民生工程,为的就是让老百姓看得起病、住得起院。然而,部分定点医疗机构诱导、骗取参保人员住院,存在挂床骗保行为,甚至出现虚构支出、伪造病历的情况,因此造成国家医保资金大量流失。此次武汉同济医院因骗取医保基金2300万元、被罚款5900万元,再次敲响了医保基金安全的警钟。
医疗机构骗保行为可以说在各地都有发生。据媒体报道,在贵州一些地方,医疗机构骗保几乎成为一种“传统保留剧目”。如六盘水市,抽查定点医疗机构135家,存在骗保现象的有107家,高达76.30%;在安顺市,抽查定点医疗机构41家,骗保问题查出率达100%。医疗机骗保手段五花八门,成为刺痛公众眼球、损害社会公平的“毒瘤”。
然而,医疗骗保行为这种“公开的秘密”几乎都是靠记者发现和媒体曝光,鲜见有管理部门主动查处的案例。不可否认,医保经办工作量大,医疗服务点多、面广、线长,加重了核实的难度。但是医疗骗保案件频发,也暴露了现行医保制度背后的漏洞和治理难题。监管缺位是导致医保资金频遭蚕食的重要诱因,这显然更值得有关部门反思。
事实上,治理医疗骗保行为,本身就是法律题中之义。早在2014年4月21日,十二届全国人大常委会第八次会议,对现行刑法和刑事诉讼法7个法律适用问题作出解释。其中规定“以欺诈、伪造证明材料或者其他手段骗取养老、医疗、工伤、失业、生育等社会保险金或者其他社会保险待遇的,属于《刑法》第二百六十六条规定的诈骗公司财物的行为”。可见,一些医疗骗保行为是在骗取国家公共资源,骗保医疗机构及其法人代表已涉嫌犯罪,理应受到刑事追究。
医院骗保2300万元,不应止于开“天价罚单”。防范和打击骗保行为需要制度协同,社保部门应与公安、民政、卫生、社区等部门建立信息共享机制,密切协作,齐抓共管,标本兼治,综合治理。特别是预防和打击骗保行为需从细节上把关,盯牢医保资金等公共资源,比如探索建立“黑名单”制度,将骗保行为纳入国家征信体系,或推行举报骗保行为的奖励制度,形成社会监督、群防群治的合力。